¿Y si re-pensemos el modelo de atención en cáncer?
Hay personas que están diseñando formas de pesquisar precozmente cuando una persona tiene cáncer, aún antes de cualquier síntoma o signo, básicamente detectando microRNA en pequeñas nuestra de sangre la que es analizada con inteligencia artificial usando equipos de bajo costo. Eso lo está haciendo Pablo Olivares y puedes ver aquí su increíble charla TED.
Actualización:
El modelo de seguimiento oncológico fue seleccionado para ser expuesto en el Evento Make Health Chile 2019.
Actualización:
El modelo de seguimiento oncológico fue seleccionado para ser expuesto en el Evento Make Health Chile 2019.
- Puedes descargar el Abstract aquí.
- Puedes descargar el póster aquí.
Mi historia familiar tiene varias similitudes con la de Pablo. Pero más allá de eso, llevo varios años - algo más de 1 década - en esto de "gestionar" unidades en distintas instituciones públicas. Los problemas con los que habituales me encuentro tienen que ver con la coordinación entre personas (y unidades) y los largos tiempos de espera de los pacientes para recibir atenciones (no solo la primera atención, sino que durante todo el proceso asistencial). Si a eso le sumamos un modelo sanitario que muchas veces no está diseñado en el "viaje del paciente" ni mucho menos en su experiencia, se configura un sistema perverso que no ofrece soluciones reales a las necesidades de la ciudadanía. Esto se hace especialmente relevante en patologías más complejas como las oncológicas, que parece más una carrera contra el tiempo que otra cosa, pero en donde las redes asistenciales no están adecuadamente preparadas para prevenir y detectar precozmente cáncer ni para trazar el flujo y coordinar las distintas instancias clínicas que requieren estos pacientes. Todo esto configura demoras importantes para iniciar un tratamiento oportuno, que muchas veces es paliativo que no curativo.
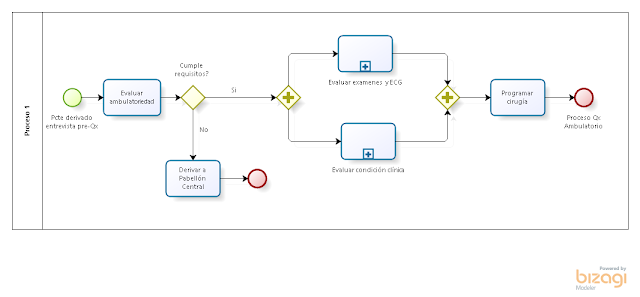
Para ayudar a resolver esta problemática, hace unos años diseñé e implementé un modelo distinto para el seguimiento y gestión de pacientes oncológicos. Tuve la oportunidad de mostrarlo en el Tour Cono Sur 2018 del PMI, ya que lo que hicimos fue "proyectizar" la atención de pacientes, determinando un modelo innovador para esta área. Esta estrategia no es nueva para mí, ya la había aplicado en otras instancias con buenos resultados.
Ok. Este modelo buscaba 3 grandes objetivos:
- Mejorar la oportunidad diagnóstica y terapéutica
- Mejorar la experiencia de pacientes
- Mejorar los resultados clínicos
Ciertamente el tiempo en que se demora el diagnóstico determina, muchas veces, la conducta terapéutica a seguir en cada caso. Entre demorarse 1 mes vs 3 meses para confirmar un diagnóstico oncológico y su estadío hay un abismo de diferencia. Puede significar, incluso, la muerte de un paciente.
Y ojo, que no estoy considerando otros aspectos como el impacto social y familiar, que solo hace complejizar aún más el escenario. Te mencioné los costos sanitarios asociados?? Bueno, me entiendes...
Por todo ello, el acortar lo más posible el tiempo de diagnóstico y definición de la conducta terapéutica es clave.
En este artículo no les voy a hablar del modelo como tal (puedes revisar estas otras entradas si deseas ahondar un poco más en él: modelo, experiencia de paciente, mejora del acceso), sino más bien de resultados. En particular de 2 métricas que considero relevantes: Tiempo de acceso y Tiempo total de servicio.
- Tiempo de acceso: N° de días que transcurren entre la derivación de un paciente (ya sea desde atención primaria u otra área) y la primera atención con médico especialista. Es el clásico indicador que se relaciona a las famosas "listas de espera".
- Tiempo total de servicio: Es el tiempo en el cual se entrega el producto o servicio ofrecido. Es el Lead Time y corresponde al n° de días que transcurren entre la derivación de un paciente y la definición de la conducta terapéutica, o bien, el descarte del cáncer. Este es el momento en que se egresan los pacientes del modelo de seguimiento o, al menos, del monitoreo intensivo. Para efectos de este modelo, también se considera como egreso a los fallecidos sin diagnóstico o conducta definida.
Nota: El Tiempo Total de Servicio incluye instancias como atenciones médicas, estudios de etapificación, comité oncológico u otras relevantes para definir la conducta terapéutica a seguir.
Es importante aclarar en este indicador no están considerados los tiempos asociados a la implementación de las conductas terapéuticas, una vez definidas éstas. Esa fue una decisión metodológica inicial, ya que nos enfocamos en mejorar el acceso y acortar el tiempo de diagnóstico y definición de la conducta terapéutica. Luego, nos enfocaríamos en las etapas posteriores.
Desde el punto de vista de planificación estratégica, el modelo de seguimiento de pacientes estaba construido sobre la base de una estrategia sombrilla y 3 estrategias específicas:
Estrategia sombrilla: Meta-estrategia que consideraba ofrecer servicios de calidad y oportunos a los pacientes.
Estrategias específicas:
- Gestión de proyectos: El modelo incluía la aplicación de la metodología de gestión de proyectos en la atención de pacientes.
- Uso de software de seguimiento: Con el objetivo de administrar y gestionar adecuadamente todos los pacientes y las tareas, se implementó un sistema informático de soporte para estas funciones.
- Modelo de gobernanza: Se aplicó una estructura de trabajo basada en Work Breakdown Structure (WBS). A ello, se agregaron varios elementos de agilidad dentro de la metodología como Scrum.
Para entender de mejor forma los gráficos y sus resultados, es necesario aclarar algunos puntos temporales:
- Periodo previo: Para tener una línea de base, consideramos a los pacientes derivados durante el año 2016. Estos pacientes si estaban incluidos en la estrategia de mejora del acceso y fue contemporáneo el desarrollo de un proyecto Seis Sigma. Es decir, nos focalizábamos en mejorar los tiempos de espera de acceso, pero no había una metodología clara de seguimiento posterior al ingreso de cada paciente.
- Período con modelo: El período en el cual el modelo de seguimiento oncológico estuvo vigente fue entre mayo 2017 y agosto 2018. Durante este tiempo, se implementaron todas las estrategias del modelo: modelo de gestión de proyectos, uso de software de seguimiento de casos, modelo de gobernanza.
- Período posterior: Temporalmente corresponde al período desde septiembre 2018 en adelante. A partir de este período ya no estaba llevándose a cabo el modelo ni sus distintas estrategias. Sin embargo, se mantienen algunos elementos previos, dado principalmente por la capacidad instalada remanente de las distintas personas que gestionan casos.
En general, la cantidad de recursos y personas ha sido similar a lo largo de los años y no representa un sesgo al analizar cada período. Si hay diferencias en las metodologías usadas en cada etapa.
Resultados:
Se compararon los 3 períodos (antes, con modelo y posterior) para cada indicador:
Para ambos indicadores, tanto para el Tiempo de Acceso como para el Tiempo Total de Servicio, la aplicación del modelo de seguimiento con todas sus estrategias presenta mejores resultados y desempeño, con diferencias estadísticamente significativas (p-value < 0.05) respecto de los períodos Antes y Después. No solo la media es mejor (menor en este caso), sino que es particularmente interesante analizar la variabilidad en cada período, la cual se ve dramáticamente reducida durante la aplicación del modelo.
La aplicación de una "estrategia sombrilla" y de las 3 estrategias específicas determinó un claro beneficio en los tiempos de atención y de servicio de los pacientes. Del mismo modo, representa un servicio más estable y homogéneo.
Un elemento no revisado hasta ahora es sobre el tipo de conductas terapéuticas definidas, en donde casi el 50% de todos los pacientes confirmados de cáncer son derivados a terapias paliativas. Esto hace pensar que, a pesar de llevar a cabo modelos de acortamiento de tiempos y eficiencia, los pacientes son derivados ya en etapa avanzadas de su patología. Es allí donde el rol de la Atención Primaria de Salud (APS) es fundamental, en la prevención, tamizaje y derivación oportuna. Es necesario potenciar la APS en dicha línea si queremos cambiar el modelo. En un artículo posterior abordaré en más detalle este tema.
Reflexión:
Que 1 de cada 3 personas tendrá cáncer en su vida y que 1 de cada 4 morirá de por esa causa nos debe hacer re-pensar cómo lo estamos haciendo. Que es necesario modificar el modelo, pues no está funcionando. No podemos usar las mismas estrategias para todos los pacientes, es necesario estratificar! En nuestro caso, implementamos el modelo de gestión de casos al grupo de pacientes que estaba más arriba de nuestra pirámide de Kaiser, sistematizamos y diseñamos un modelo diferente de gestión. No aumentamos los recursos, sino que modificamos su administración, basado en un pensamiento estratégico claro de mejorar la calidad y oportunidad de atención. Ciertamente no es simple, hay un gran trabajo en equipo detrás, grandes profesionales y requiere de tiempo dedicado a estos fines, pero los resultados obtenidos demuestran el impacto que se puede lograr modificando el modelo de gestión y poniendo al paciente en el centro de la estrategia.
Se imaginan si hubieran recursos destinados específicamente al monitoreo de estos pacientes?
Se imaginan si este modelo se aplicara a través de toda la red asistencial?
Se imaginan si los servicios de salud adoptaran este modelo?
Se imaginan si se usara esta metodología para operatibilizar el plan nacional de cáncer?
... Quizás podríamos cambiar las cosas, no?
Saludos!

Modelo de seguimiento oncológico by Paulo Villarroel Tapia is licensed under a Creative Commons Reconocimiento-CompartirIgual 4.0 Internacional License.
Creado a partir de la obra en http://desafiosalud.blogspot.com/2019/03/y-si-re-pensemos-el-modelo-de-atencion.html.

Modelo de seguimiento oncológico by Paulo Villarroel Tapia is licensed under a Creative Commons Reconocimiento-CompartirIgual 4.0 Internacional License.
Creado a partir de la obra en http://desafiosalud.blogspot.com/2019/03/y-si-re-pensemos-el-modelo-de-atencion.html.






Comentarios
Publicar un comentario